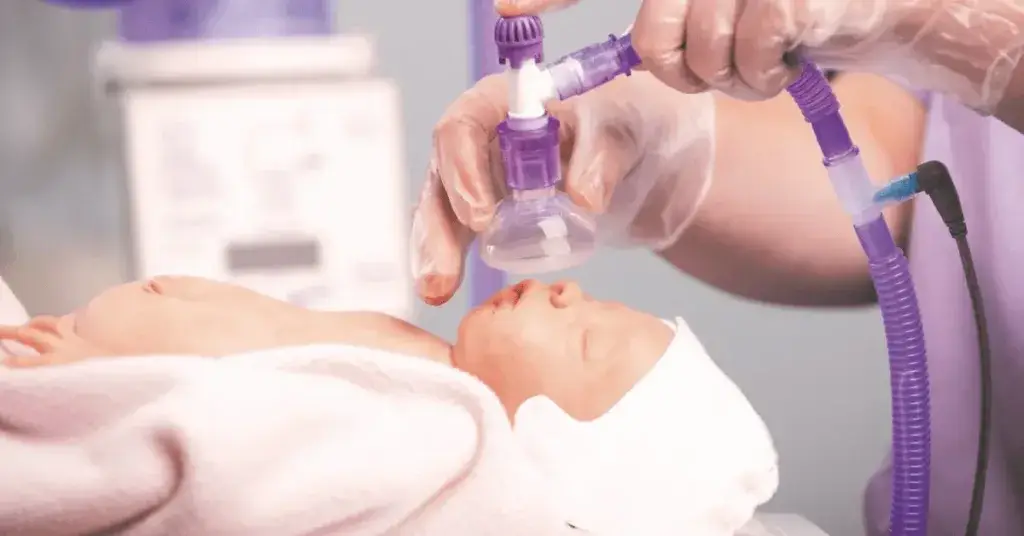
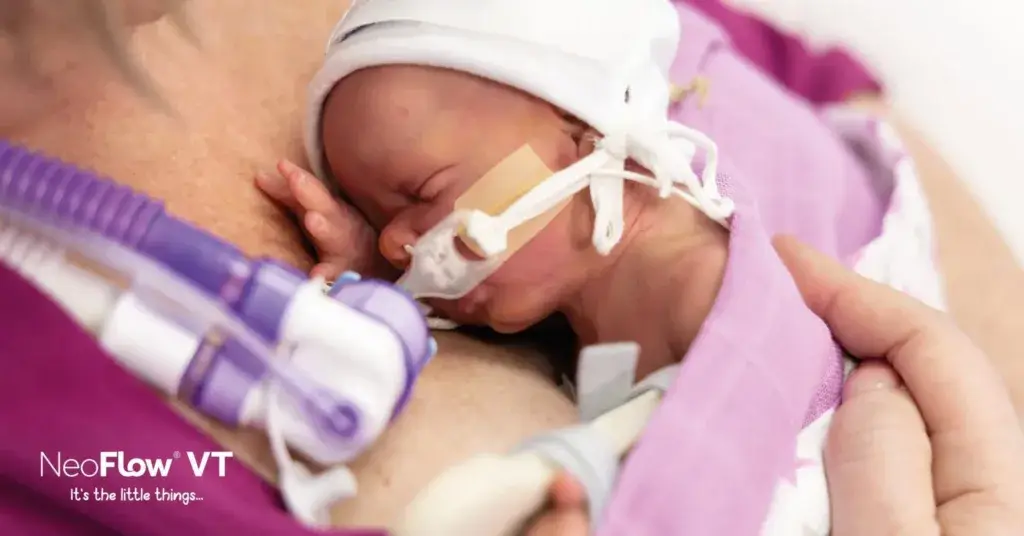
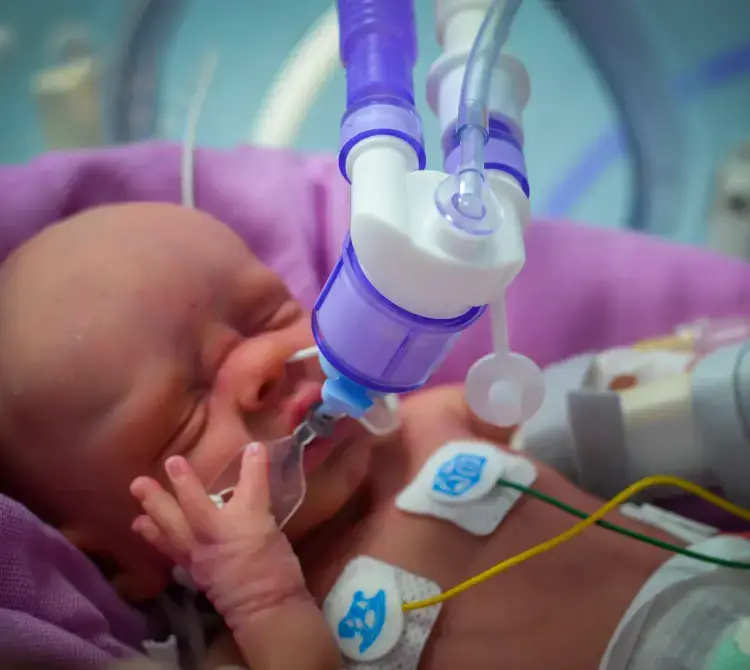
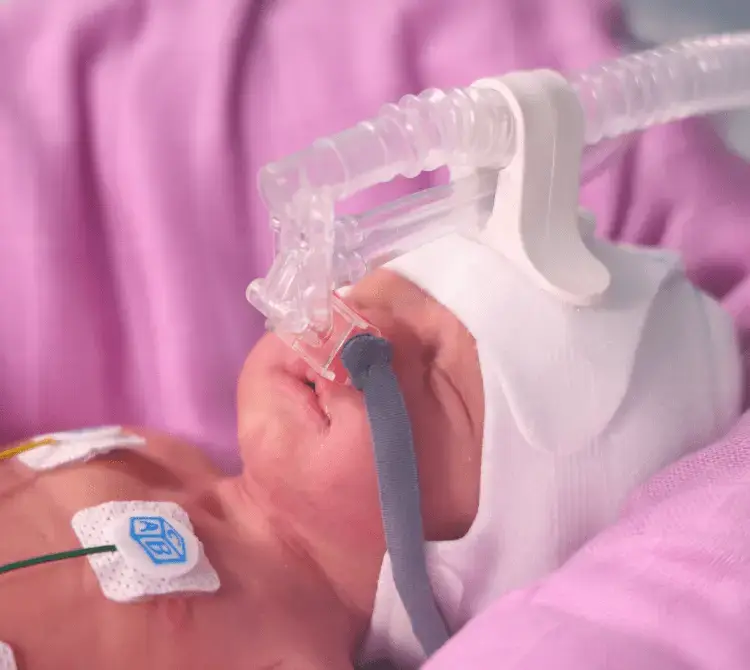
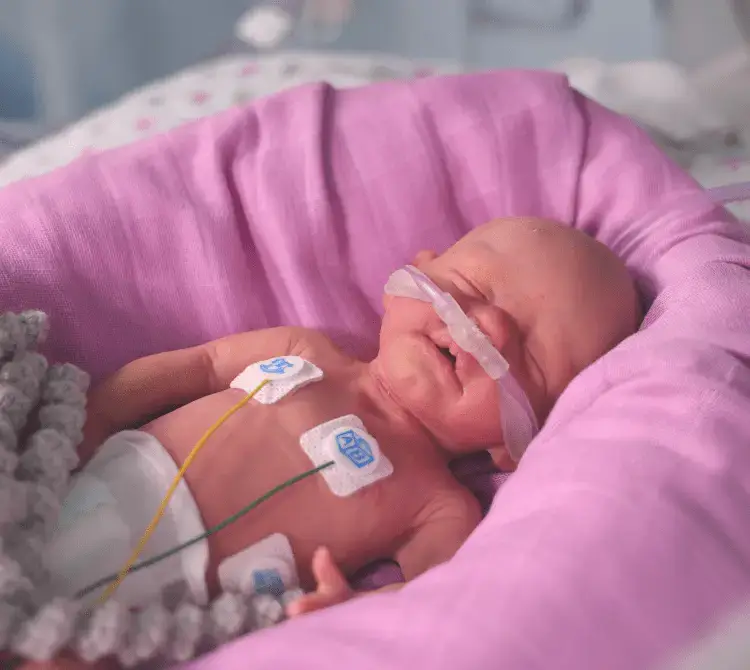
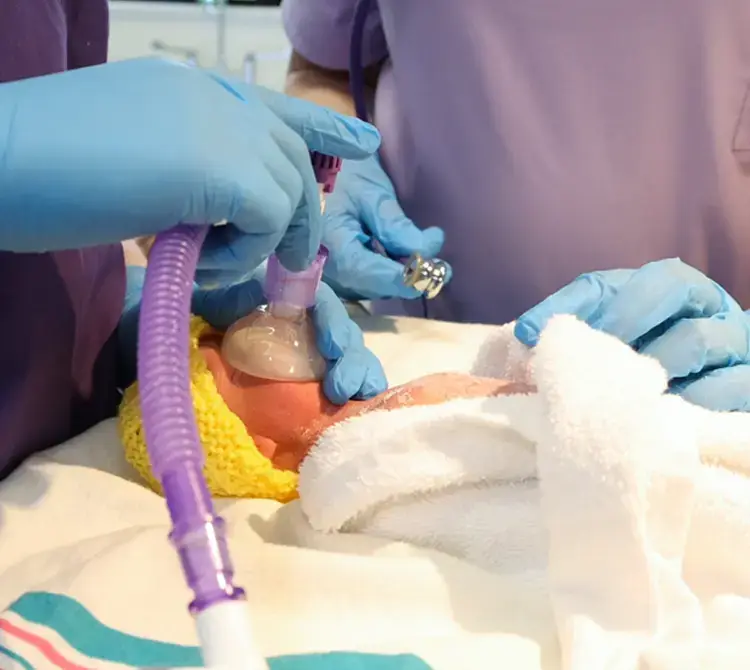
Możliwość przytulania przy stosowaniu CPAP na sali porodowej

Zmiany, które zachodzą zarówno u matki, jak i dziecka podczas porodu i po nim, są naprawdę niezwykłe. Być może najbardziej istotną z nich jest przejście noworodka od uzależnienia od łożyska matki w zakresie poboru niezbędnego tlenu do samodzielnego pozyskiwania stałych rezerw tlenu przez oddychanie.
W większości przypadków to przejście przebiega bez komplikacji, a 85% dzieci zaczyna oddychać bez interwencji natychmiast po urodzeniu [1]. Jednak przedwczesny poród może utrudnić to przejście, ponieważ płuca dziecka nadal się rozwijają. Niemowlęta urodzone wcześnie często potrzebują wspomagania oddychania, a powszechną praktyką jest stosowanie wentylacji z dodatnim ciśnieniem (PPV).
Wyniki najnowszych badań wskazują na konieczność stosowania ciągłego dodatniego ciśnienia w drogach oddechowych (CPAP) na bloku porodowym, przy czym termin „CPAP na sali porodowej” definiuje się jako stosowanie dodatniego ciśnienia w celu ustabilizowania dziecka z niewydolnością oddechową podczas urodzenia lub po nim. I to będzie tematem tego blogu.
Wcześniak potrzebuje wsparcia
Przyczyny dodatkowych trudności w uzyskaniu „wolnego od interwencji” przejścia do fazy oddychania u wcześniaków to brak rozwiniętych pęcherzyków płucnych, zmniejszona objętość płuc, ograniczona powierzchnia i brak mięśni gładkich w płucach [2]. Z powodu tych trudności często niezbędne jest wspomaganie oddychania, aby zapewnić płynne podjęcie samodzielnego oddychania i skuteczną stabilizację, ponieważ wymiana gazowa jest zahamowana, produkcja surfaktantu jest zmniejszona, a u wcześniaków występuje problem z ustaleniem czynnościowej pojemności zalegającej (FRC).
Powikłania powodują również zwiększenie wrażliwości płuc, toteż proponuje się, aby wspomaganie oddychania zapewnione dziecku bezpośrednio po urodzeniu było łagodniejsze u wcześniaków w porównaniu z niemowlętami donoszonymi, aby uniknąć urazów spowodowanych nadmiernym obciążeniem mechanicznym [3]. Dlatego ważne jest, aby te dzieci jak najszybciej po urodzeniu otrzymały wsparcie oddechowe w formie najbardziej odpowiedniej dostępnej interwencji.
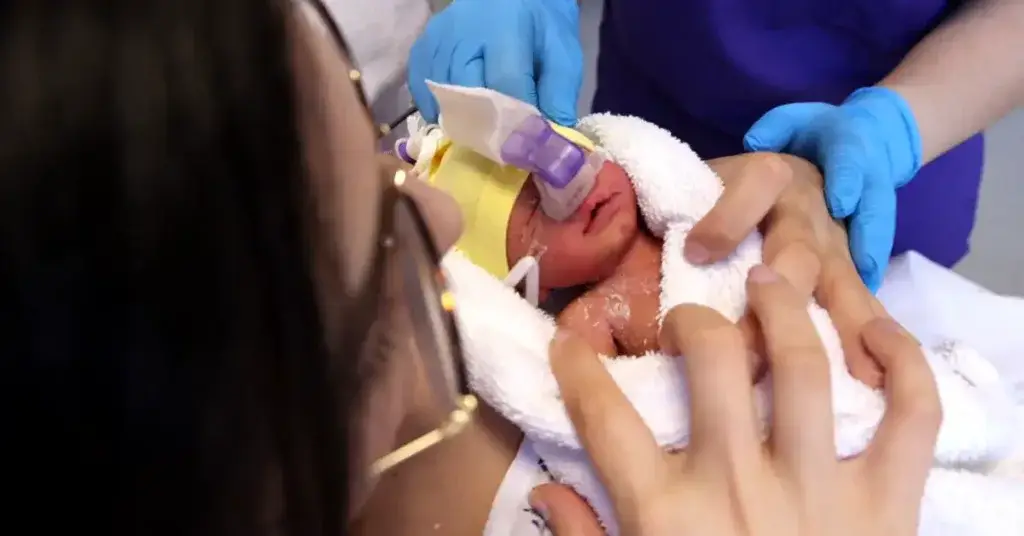
Wsparcie dla CPAP
Amerykańska pediatra, dr Mary Ellen Avery, to pionierka licznych badań przyczyn zespołu niewydolności oddechowej niemowląt (RDS) obejmujących identyfikację surfaktantu płucnego.
Już w 1987 roku sugerowała stosowanie CPAP zamiast tradycyjnej wentylacji mechanicznej w celu zmniejszenia uszkodzenia płuc u wcześniaków dzięki uniknięciu barotraumy i wolutraumy [4]. Omówione już powikłania ze strony układu oddechowego powodują, że wcześniaki są narażone na wysokie ryzyko ostrego uszkodzenia płuc, co zwiększa ryzyko rozwoju przewlekłej choroby płuc, w szczególności dysplazji oskrzelowo-płucnej (BPD).
Szacuje się, że u około 38,8% skrajnych wcześniaków występuje pewien poziom BPD [5], a to może prowadzić do długotrwałych skutków, takich jak upośledzenie czynności płuc, które może utrzymywać się w dzieciństwie, a w niektórych przypadkach powodować komplikacje trwające przez całe życie.
Jednym z największych poporodowych czynników ryzyka BPD jest stosowanie wentylacji mechanicznej [6], i jest to spójne z wynikami badań, według których próby uniknięcia intubacji na sali porodowej prowadzą do mniej poważnych uszkodzeń płuc i że wczesne zastosowanie CPAP zmniejsza ryzyko BPD [7]. Zastosowanie CPAP bezpośrednio po porodzie jest niezbędne do rekrutacji pęcherzyków płucnych i kształtowania czynnościowej pojemności zalegającej u wcześniaków. Powinno to prowadzić do zmniejszenia liczby niemowląt wymagających wentylacji mechanicznej [8].
Opieka nad wcześniakami na sali porodowej jest obecnie oparta na dowodach, a badania takie jak „COIN”, „SUPPORT” i badanie DR Management [9,10,11] pomagają w kształtowaniu i promowaniu najlepszych praktyk w zakresie CPAP na sali porodowej. Globalne i europejskie wytyczne konsensusu zawierają obecnie zalecenia dotyczące stosowania CPAP do stabilizacji noworodka na sali porodowej. Europejskie wytyczne leczenia zespołu zaburzeń oddychania (European Consensus Guidelines on the management of Respiratory Distress Syndrome) zalecają, aby spontanicznie oddychające wcześniaki otrzymywały wsparcie CPAP podczas stabilizacji na sali porodowej w celu ograniczenia uszkodzenia płuc i BPD [12].
Utrzymanie stabilności oddechowej noworodka za pomocą CPAP na bloku porodowym może również przynieść inne potencjalne korzyści, a mianowicie możliwość lepszego i dłuższego przytulania na sali porodowej oraz zastosowanie mniej inwazyjnego podawania surfaktantu (ang. Less Invasive Surfactant Administration, LISA) [12]. W tym blogu omawiamy korzyści płynące z kontaktu „skóra do skóry” lub „kangurowania”, a największe korzyści z przytulania na sali porodowej odnoszą najwcześniej urodzone wcześniaki [13].
Czy możemy nauczyć się czegoś od kangurów?
Najnowsze badania pokazują, że wczesne wprowadzenie kangurowania może mieć olbrzymi pozytywny wpływ na wyniki wcześniaków i dzieci z niską masą urodzeniową.
Stabilny interfejs CPAP daje opiekunowi pewność, że podczas tego najważniejszego przytulania noworodek otrzymuje odpowiednie wspomaganie. To pozwala na wydłużenie czasu przytulania z korzyścią dla mamy i dziecka. Zastosowanie systemu CPAP zamiast wentylacji mechanicznej pozwala również na wczesne podanie surfaktantu, które w przeciwnym razie mogłoby być opóźnione do czasu przyjęcia na oddział lub wymagałoby bardziej inwazyjnej metody [12,14]. Wykazano, że łączne zastosowanie wczesnego CPAP i wczesnej mniej inwazyjnej metody podania skutkuje mniejszą potrzebą wentylacji mechanicznej, zmniejszeniem BPD [15] i zmniejszeniem częstości krwotoków śródkomorowych (IVH) [16].
Dzięki dobrej pracy zespołu okołoporodowego w środowisku okołoporodowym można łatwo wprowadzić wczesne zastosowanie CPAP i w ten sposób zapewnić noworodkowi najlepszą ścieżkę opieki. Istnieją różne metody stosowania CPAP na oddziale porodowym, a badanie najlepszej metody zastosowania CPAP, przytulania na sali porodowej i wczesnego mniej inwazyjnego podania surfaktantu w tym środowisku powinno zapewnić optymalne wyniki dla dziecka, rodziców i opiekunów.
[1] Madar, John, et al. „European Resuscitation Council Guidelines 2021: Newborn resuscitation and support of transition of infants at birth.” Resuscitation 161 (2021): 291-326.
[2] Gleason, Christine A., and Sandra E. Juul. Avery’s diseases of the newborn e-book. Elsevier Health Sciences, 2017.
[3] Martherus, Tessa, et al. „Supporting breathing of preterm infants at birth: a narrative review.” Archives of Disease in Childhood-Fetal and Neonatal Edition 104.1 (2019): F102-F107.
[4] Avery, Mary Ellen, et al. „Is chronic lung disease in low birth weight infants preventable? A survey of eight centers.” Pediatrics 79.1 (1987): 26-30.
[5] Royal College of Paediatrics and Child Health, National Neonatal Audit Programme Annual Report on 2021 data: https://www.rcpch.ac.uk/resources/national-neonatal-audit-programme-summary-report-2021-data [website accessed 25 April 2023]
[6] Thekkeveedu, Renjithkumar Kalikkot, Milenka Cuevas Guaman, and Binoy Shivanna. „Bronchopulmonary dysplasia: a review of pathogenesis and pathophysiology.” Respiratory medicine 132 (2017): 170-177.
[7] Subramaniam, Prema, Jacqueline J. Ho, and Peter G. Davis. „Prophylactic or very early initiation of continuous positive airway pressure (CPAP) for preterm infants.” Cochrane Database of Systematic Reviews 10 (2021).
[8] Foglia, Elizabeth E., Erik A. Jensen, and Haresh Kirpalani. „Delivery room interventions to prevent bronchopulmonary dysplasia in extremely preterm infants.” Journal of Perinatology 37.11 (2017): 1171-1179.
[9] Morley, Colin J., et al. „Nasal CPAP or intubation at birth for very preterm infants.” New England Journal of Medicine 358.7 (2008): 700-708.
[10] SUPPORT Study Group of the Eunice Kennedy Shriver NICHD Neonatal Research Network. „Early CPAP versus surfactant in extremely preterm infants.” New England Journal of Medicine 362.21 (2010): 1970-1979.
[11] Dunn, Michael S., et al. „Randomized trial comparing 3 approaches to the initial respiratory management of preterm neonates.” Pediatrics 128.5 (2011)
[12] Sweet, David G et al. “European Consensus Guidelines on the Management of Respiratory Distress Syndrome: 2022 Update.” Neonatology vol. 120,1 (2023): 3-23.
[13] Linnér, Agnes, et al. „Immediate skin‐to‐skin contact may have beneficial effects on the cardiorespiratory stabilisation in very preterm infants.” Acta Paediatrica 111.8 (2022): 1507-1514.
[14] Herting, Egbert, Christoph Härtel, and Wolfgang Göpel. „Less invasive surfactant administration: best practices and unanswered questions.” Current opinion in pediatrics 32.2 (2020): 228.
[15] Dargaville, Peter A., et al. „Effect of minimally invasive surfactant therapy vs sham treatment on death or bronchopulmonary dysplasia in preterm infants with respiratory distress syndrome: the OPTIMIST-A randomized clinical trial.” Jama 326.24 (2021): 2478-2487.
[16] Abdel-Latif, Mohamed E., et al. „Surfactant therapy via thin catheter in preterm infants with or at risk of respiratory distress syndrome.” Cochrane Database of Systematic Reviews 5 (2021).